TÍNH SIÊU VIỆT CỦA HUYẾT TƯƠNG GIÀU TIỂU CẦU (PRP) TRONG ĐIỀU TRỊ THOÁI HÓA KHỚP GỐI
THOÁI HÓA KHỚP GỐI – căn bệnh phổ biến trong xã hội hiện nay, thường gặp ở người cao tuổi, nhưng có xu hướng ngày càng trẻ hóa trong cộng đồng. Mặc dù không gây nguy hiểm đến tính mạng nhưng lại gây ra những cơn đau mãn tính, khiến người bệnh suy giảm chức năng vận động. Chính vì vậy nếu không được phát hiện và điều trị kịp thời thì căn bệnh có thể tạo ra nhiều biến chứng ảnh hưởng đến sức khỏe, chất lượng cuộc sống và sinh hoạt cá nhân…. Điều trị thoái hóa khớp bằng huyết tương giàu tiểu cầu (PRP) là phương pháp điều trị theo hướng bảo tồn khớp gối tự nhiên, được bác sĩ khuyến khích thực hiện đối với bệnh nhân thoái hóa khớp giai đoạn 2 – 3.
Nội dung bài viết
1.Tổng quan:
1.1 Thoái hóa khớp gối là gì?
Thoái hóa khớp là tình trạng lớp đệm tự nhiên giữa các khớp (sụn khớp) bị hao mòn và mất dần đi. Đây là tình trạng phổ biến ở người cao tuổi. Thoái hóa khớp tiến triển nặng có thể dẫn đến tàn tật.
Khớp gối nằm ở vị trí đầu dưới xương đùi, đầu trên xương chày, mặt sau xương bánh chè và nhờ sụn khớp bao phủ. Đây là khớp chịu tác động của trọng lượng toàn bộ cơ thể và là khớp vận động nhiều. Chính vì vậy, khớp gối rất dễ bị thoái hóa, đặc biệt là ở phụ nữ cao tuổi (80% trường hợp mắc bệnh).
Thoái hóa khớp gối xảy ra khi toàn bộ khớp gối bao gồm sụn, xương dưới sụn, màng hoạt dịch, dây chằng, gân cơ quanh khớp bị tổn thương. Biểu hiện thường gặp là biến đổi bề mặt sụn khớp, biến đổi bề mặt khớp, xơ hóa xương dưới sụn, gai xương. Lâu ngày nếu không điều trị kịp thời có thể gây tổn thương khớp, hẹp khe khớp khiến người bệnh đau đớn, khó khăn khi vận động, dễ bị vấp, ngã. Người bệnh cũng dễ bị mất xương và thậm chí là tàn phế.
Thoái hóa khớp gối tiến triển theo 4 giai đoạn gồm:
- Giai đoạn 1: chỉ đau khi vận động quá mức, không đúng tư thế, chưa tổn thương sụn khớp. Chỉ cần uống thuốc giảm đau, thực phẩm chức năng, thể dục nhẹ nhàng, tránh vận động tư thế xấu…
- Giai đoạn 2: có hẹp khe khớp và có chồi xương nhỏ. Cần có chế độ ăn uống hợp lý, tránh tăng cân, tránh hoạt động tư thế xấu, thể dục nhẹ nhàng, dùng thuốc kháng viêm, giảm đau.
- Giai đoạn 3: đau nhiều khi đi lại khe khớp hẹp hơn và chồi xương rõ hơn , cứng khớp vào buổi sáng, thuốc điều trị như giai đoạn 2. Có thể chích Acid Hyaluronic, bơm tế bào gốc, nội soi cắt lọc bơm rửa khớp, cắt xương chỉnh trục…
- Giai đoạn 4: khớp gối biến dạng, nhiều gai xương, có đặc xương dưới sụn, đi mất vững và đau. Điều trị hiệu quả nhất là thay khớp gối nhân tạo.
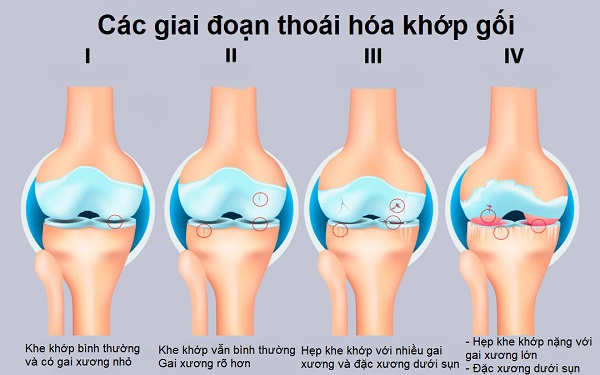
Các giai đoạn của thoái hóa khớp gối
1.1.1. Nguyên nhân gây thoái hóa khớp gối:
Thoái hóa khớp gối khá phổ biến, do nhiều nguyên nhân như: tuổi tác, cân nặng, di truyền, chấn thương… Có thể chia thành 2 nhóm nguyên nhân chính như sau:
- Thoái hóa khớp gối nguyên phát:
Các yếu tố nguyên phát là nguyên nhân chính gây ra những tổn thương ở khớp gối và dẫn đến bệnh thoái hóa khớp, bao gồm:
Di truyền: Người thân cận huyết như cha mẹ ruột, anh chị em ruột từng mắc bệnh thoái hóa khớp gối thì nguy cơ cao hơn.
Tuổi tác: Khi tuổi tác tăng cao, việc di chuyển khiến sụn bao khớp gối ma sát, xói mòn, khả năng chịu lực và đàn hồi kém. Bệnh thường xuất hiện ở người trên 60 tuổi, trong đó gần 80% người trên 75 tuổi.
Nội tiết (đái tháo đường, mãn kinh): Nội tiết tố giảm theo thời gian, đặc biệt ở cơ thể phụ nữ cũng là yếu tố góp phần gây ra căn bệnh thoái hóa khớp.
- Thoái hóa khớp gối thứ phát
Nếu thoái hóa khớp vùng gối nguyên phát hay gặp ở người cao tuổi thì nguyên nhân thứ phát lại có thể gặp ở mọi lứa tuổi. Bao gồm:
Bẩm sinh: Hay còn gọi là thoái hóa khớp gối thứ phát bẩm sinh, thường gặp là khớp gối quá duỗi, khớp gối quay ra ngoài, khớp gối quay vào trong…
Giới tính: Căn bệnh hay gặp ở nữ giới do liên quan đến hormon estrogen.
Tăng cân quá nhanh: Tăng cân nhanh, béo phì, thừa cân làm tăng áp lực đè nén lên xương khớp.
Chấn thương, vận động quá sức: Lao động nặng, chơi thể thao sai cách, tập luyện quá mức có thể gây tổn thương đến gân, sụn, dây chằng, túi hoạt dịch quanh khớp làm trục khớp thay đổi.
Ít vận động: Lười tập thể dục cũng không tốt vì dễ khiến cơ xương khớp thiếu sự linh hoạt, dẻo dai, lỏng lẻo.
Dinh dưỡng không hợp lý: Ăn uống thiếu chất làm dịch khớp ít tiết chất nhờn, uống nhiều rượu bia khiến sụn khớp bị phá hủy. Đặc biệt là việc thiếu vitamin D tổng hợp canxi cũng gây ra nguy cơ mắc bệnh.
Bệnh lý: Hệ miễn dịch bị phá hủy và các tổn thương viêm tại khớp cũng có liên quan đến căn bệnh này, ví dụ như viêm khớp thấp, Gout, viêm cột sống dính khớp…
Lạm dụng thuốc Corticoid: Corticoid dùng trong việc chống dị ứng, ức chế miễn dịch, kháng viêm nhưng nếu quá lạm dụng có thể gia tăng nguy cơ mắc thoái hóa khớp.
1.1.2. Triệu chứng thoái hóa khớp gối
Ở giai đoạn đầu, bệnh còn nhẹ thường người bệnh ít nhận thấy các triệu chứng rõ ràng, các cơn đau thỉnh thoảng mới xuất hiện và thường không đáng kể, ít ảnh hưởng tới vận động.
Khi bệnh tiến triển nặng hơn, các triệu chứng sẽ xuất hiện nhiều và rõ rệt, người bệnh sẽ có các biểu hiện như:
Cảm giác đau khó chịu đặc biệt là sau khi đi bộ, đứng lâu hoặc khi cúi người… Cơn đau sẽ tăng tỉ lệ thuận với mức độ thoái hóa, với những bệnh nhân thoái hóa nặng cơn đau sẽ vô cùng khó chịu ảnh hưởng lớn tới vận động.
Tình trạng cứng khớp bắt đầu xuất hiện và làm ảnh hưởng đến vận động, đặc biệt là vào buổi sáng khi mới thức dậy hoặc khi ngồi trong thời gian dài. Thoái hóa càng nặng thì tình trạng cứng khớp xuất hiện càng nhiều và trầm trọng hơn.
Sưng khớp: Nếu liên tục cử động trong thời gian dài, khớp xương bị cọ xát, ngoài cảm giác đau đớn người bệnh cũng sẽ nhận thấy các khớp bị sưng, đỏ hơn bình thường.
Hạn chế vận động: Tình trạng thoái hóa càng nặng người bệnh sẽ càng khó vận động do cảm giác đau tăng, tình trạng cứng khớp xuất hiện nhiều khiến việc đi lại khó khăn.
1.1.3. Chẩn đoán thoái hóa khớp gối:
Để chẩn đoán tình trạng thoái hóa khớp, ngoài việc hỏi thăm các triệu chứng lâm sàng của bệnh nhân, bác sĩ có thể chỉ định 1 số phương pháp cận lâm sàng như chụp X – quang, MRI để kiểm tra sụn khớp, xác định các gai xương nếu có từ đó xác định chính xác tình trạng bệnh.
1.1.4. Ảnh hưởng đến chất lượng cuộc sống
Tuy không phải là bệnh gây nguy hiểm đến tính mạng nhưng bệnh thoái hóa khớp gối tạo ra những cơn đau mãn tính, khiến người bệnh suy giảm chức năng vận động ảnh hưởng nhiều đến chất lượng sống, sinh hoạt bình thường. Bệnh có thể dẫn đến nhiều vấn đề tâm lý lo âu, trầm cảm, rối loạn giấc ngủ, giảm năng suất lao động.
Nếu không phát hiện, điều trị kịp thời thì căn bệnh có thể tạo ra nhiều biến chứng ảnh hưởng đến sức khỏe cơ thể:
- Đi lại đau đớn, khó khăn
- Cứng khớp, teo cơ
- Biến dạng khớp gối, làm chi dưới cong vẹo
- Vôi hóa sụn khớp
- Tiểu đường, bệnh Gout, bệnh huyết áp, tim mạch…
- Nặng là bại liệt, tàn phế, cần dùng xe lăn hỗ trợ đi lại
1.2 Tiểu cầu
Tiểu cầu (Platelet) là một trong những yếu tố có trong dòng máu và ở dạng bất hoạt. Tiểu cầu có đường kính khoảng 2μm, và là loại nhỏ nhất trong tất cả các tế bào máu. Nhưng khi được kích hoạt bởi vết thương hoặc tổn thương của các mô, tiểu cầu thực hiện các chức năng đông máu và chữa lành vết thương. Phương pháp tối đa hóa những khả năng của tiểu cầu bằng cách làm giàu tiểu cầu ở nồng cao và áp dụng nó vào điều trị là gọi là liệu pháp Huyết tương Giàu Tiểu cầu – PRP – Platelet Rich Plasma Vì có rất nhiều yếu tố tăng trưởng trong tiểu cầu, nên PRP có thể được sử dụng cho các loại phương pháp điều trị bằng cách kích hoạt sự tăng sinh tế bào, sản xuất collagen, sản xuất axit hyaluronic, tăng trưởng tế bào biểu bì, sự hình thành mạch.

Khái niệm và mô tả về PRP bắt đầu trong lĩnh vực huyết học. Các nhà huyết học đề xuất thuật ngữ PRP vào những năm 1970 để mô tả huyết tương với số lượng tiểu cầu cao hơn máu ngoại vi ban đầu được sử dụng như một sản phẩm truyền máu để điều trị bệnh nhân bị giảm tiểu cầu. Mười năm sau, PRP bắt đầu được sử dụng trong phẫu thuật maxillofacial với tên gọi là PRF (Plasma rich Fibrin). Fibrin có tính chất bám dính và các đặc tính cân bằng nội môi, và PRP với các đặc tính chống viêm và kích thích tăng sinh tế bào.
Sau đó, PRP đã được sử dụng chủ yếu trong lĩnh vực cơ xương khớp trong chấn thương thể thao. Với việc ứng dụng PRP trong điều trị chấn thương thể thao chuyên nghiệp đã thu hút sự chú ý rộng rãi trên các phương tiện truyền thông và đã được sử dụng rộng rãi trong lĩnh vực này. Các lĩnh vực y tế khác cũng sử dụng PRP có thể kể đến như phẫu thuật tim, phẫu thuật nhi khoa, phụ khoa, tiết niệu, phẫu thuật thẩm mỹ và nhãn khoa.

Hình ảnh tiểu cầu và tiểu cầu được hoạt hóa (activated platelets) tự nhiên trong cơ thể
1.3 Huyết tương giàu tiểu cầu (Platelet-rich Plasma – PRP)
Là một loại huyết tương cô đặc được tạo ra từ máu tự thân của bệnh nhân sau khi được tách, loại bỏ hồng cầu, bạch cầu và làm tăng nồng độ tiểu cầu lên nhiều lần (2-8 lần) so với nồng độ tiểu cầu bình thường trong máu ngoại vi.
2.Tính siêu việt của Huyết tương giàu tiểu cầu (PRP) trong điều trị bệnh thoái hóa khớp gối
Sở dĩ cần một nồng độ lớn tiểu cầu trong PRP để điều trị vì vai trò quan trọng và chủ yếu của tiểu cầu trong liệu pháp PRP. Khi tiểu cầu được hoạt hóa sẽ dẫn đến quá trình ly giải các hạt α chứa bên trong tiểu cầu, từ đó giải phóng ra nhiều loại protein là các cytokine chống viêm và hàng chục các yếu tố tăng trưởng (growth factor: IGF, TGF-β, PDGF, VEGF, EGF, PDEGF, PDAF, ECGF, FGF) có vai trò quan trọng đối với quá trình làm lành vết thương. Các protein trên sẽ gắn vào các thụ thể (receptor) của các tế bào đích tương ứng như tế bào gốc nguồn gốc trung mô, nguyên bào xương, nguyên bào sợi, tế bào biểu mô, tế bào nội mô… Sự gắn kết này sẽ hoạt hóa một loại protein dẫn truyền tín hiệu nội bào để truyền thông tin tới gene đặc hiệu tương ứng, kết quả là tạo nên sự tăng sinh tế bào, hình thành chất căn bản, các sản phẩm dạng xương, sụn, tổng hợp collagen… tham gia vào quá trình sửa chữa, tái tạo tổ chức tổn thương sụn, xương, phần mềm… Trong chuyên ngành cơ xương khớp, liệu pháp PRP tự thân được sử dụng để điều trị bệnh thoái hóa khớp gối, chấn thương thể thao, viêm gân và các điểm bám tận, kích thích sự lành vết thương phần mềm cũng như làm nhanh liền xương sau phẫu thuật.
3. Các đối tượng chỉ định tiêm PRP
Được thực hiện khi gặp các vấn đề cần điều trị như:
- Bệnh về xương khớp, thoái hóa khớp gối thường gặp ở những người lao động nặng nhọc, người lớn tuổi, người có tiền sử chấn thương gối, cầu thủ bóng đá, người thừa cân béo phì…
- Tình trạng rụng tóc, hói đầu ở cả nam và nữ, do các nguyên nhân di truyền, rối loạn nội tiết, stress, sau sinh…
- Các vấn đề về da như: Lão hóa da, nám, sẹo rỗ, mụn trứng cá, da không đều màu… cần được cải thiện, khắc phục.
- Chấn thương thể thao: viêm gân và các điểm bám tận như viêm lồi cầu ngoài – lồi cầu trong xương cánh tay, viêm lồi củ xương chầy, viêm gân gan chân, viêm gân gót, bệnh lý rách gân bao xoay khớp vai, đứt dây chằng chéo khớp gối.
- Kích thích sự lành vết thương phần mềm, nhanh liền xương trong phẫu thuật: răng miệng; hàm mặt; thẩm mỹ và chỉnh hình.
4. Chống chỉ định của PRP
- Người điều trị có nồng độ Hemoglobin máu dưới 110g/l.
- Người điều trị có tiểu cầu máu dưới 150.000 /mm3.
- Người điều trị có bệnh nhiễm trùng máu.
- Người điều trị đang điều trị rối loạn đông máu.
- Người điều trị có những bệnh lý toàn thân khác như tiểu đường, tăng huyết áp, bệnh lý tim mạch, viêm gan, suy giảm miễn dịch…
- Phụ nữ đang mang thai.
5.Quy trình thực hiện phương pháp tiêm Huyết tương giàu tiểu cầu (PRP) trong điều trị thoái hóa khớp gối
Bước 1: Lấy máu.
Giống với cách lấy máu thông thường, các bác sĩ sẽ sử dụng kim tiêm và thực hiện trích xuất máu từ tĩnh mạch trên cánh tay người bệnh. Lượng máu có được sẽ tùy thuộc vào vị trí khớp bị thoái hóa mà có các dung tích khác nhau.
Bước 2: Phân tách và tạo huyết tương tiểu cầu.
Máu của người bệnh sau đó sẽ được xử lý trong một dạng thiết bị gọi là máy ly tâm. Máy ly tâm sẽ phân tách các thành phần máu thành các phần khác nhau theo tỷ trọng của từng loại tế bào có trong máu.
Tiếp đến, các tiểu cầu sẽ tiếp tục được tách thành huyết thanh (gồm tiểu cầu và huyết tương). Các tế bào còn lại như hồng cầu và bạch cầu gần như bị loại bỏ.
Bước 3: Thu thập huyết tương.
Huyết tương được lấy ra khỏi máy và các bác sĩ sẽ chuẩn bị các dụng cụ hỗ trợ để tiến hành tiêm cho bệnh nhân.
Bước 4: Tiêm huyết tương tiểu cầu vào vị trí đau
Các bác sĩ một lần nữa sẽ sử dụng hình ảnh để xác định các khu vực cụ thể để tiêm. Khi đã tìm thấy vị trí cần tìm, huyết tương sẽ được tiêm một cách cẩn thận vào vùng bị ảnh hưởng.

Quy trình tạo huyết tương giàu tiểu cầu tự thân
6.Ưu điểm huyết tương giàu tiểu cầu
- Có tính an toàn cao do lấy máu tự thân nên sẽ không gặp nguy cơ không tương thích
- Tận dụng khả năng chữa lành tự nhiên của cơ thể, tái tạo sụn khớp, tăng sản xuất dịch nhờn, giảm ma sát các khớp khi vận động.
- Được chứng nhận giúp tăng cường đáng kể quá trình chữa viêm khớp, đặc biệt là thoái hóa khớp tối đa chỉ sau 2 -3 lần tiêm
- Hiếm xảy ra các trường hợp xuất hiện các tác dụng phụ như nhiễm trùng, đau dây thần kinh và tổn thương mô
- Được phát hiện có hiệu quả làm giảm nhu cầu sử dụng nhiều loại thuốc uống chống viêm, kể cả các loại thuốc mạnh hơn như opioid
- Làm giảm dần sự tiến triển của bệnh theo các giai đoạn
- Thời gian hồi phục chỉ sau vài tuần hoặc vài tháng và không gây ảnh hưởng đến sinh hoạt hàng ngày sau khi tiêm
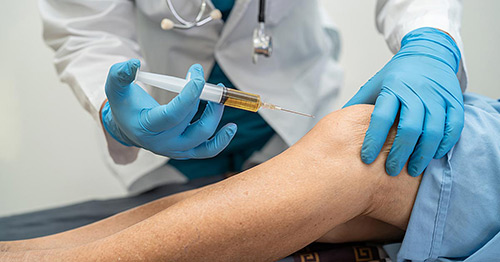
Tiến hành tiêm huyết tương giàu tiểu cầu (PRP) vào khớp gối
7.Thời gian cho một liệu trình là bao lâu?
Tuỳ thuộc vào trạng thái lâm sàng của bệnh và các tiêu chí do bác sĩ điều trị đau đặt ra mà bạn sẽ được khuyên thực hiện 2 đến 3 mũi tiêm PRP. Đây là một liệu pháp điều trị tự thân và không ghi nhận bất kì một tác dụng phụ đáng kể nào trong tất cả các nghiên cứu. Các tác dụng phụ duy nhất được ghi nhận thực tế là các tác dụng phụ có liên quan đến việc thực hiện thủ thuật như là bị tím hay khó chịu một chút, việc này kéo dài khoảng vài giờ sau khi tiêm.
8.Một số điều bệnh nhân cần lưu ý trước khi tiêm
- Ít nhất năm ngày (tốt nhất là 2 tuần) trước khi tiêm PRP, người bệnh hãy ngừng thuốc uống chống viêm/ chống sưng
- Trong khoảng một tuần trước khi thực hiện, không nên sử dụng bất kỳ loại thảo mộc hoặc chất bổ sung nào khiến máu bị loãng
- Từ một tháng đến 6 tuần trước khi làm thủ thuật, không dùng cortisone và các loại thuốc tiêm steroid
- Vào ngày tiêm PRP, ăn đầy đủ, hạn chế ăn vặt và nhớ uống thật nhiều nước. Ngoài ra, bệnh nhân thường sẽ được khuyến khích tập thể dục vận động trước khi lấy máu vì có thể sẽ giúp làm tăng số lượng tiểu cầu trong máu.



